Le malattie croniche sono in costante aumento in Italia e nei Paesi a sviluppo economico avanzato e la gestione della cronicità rappresenta una sfida importante per la sostenibilità del nostro Servizio Sanitario Nazionale. Nel nostro Paese, secondo stime recenti dell’Osservatorio Nazionale sulla Salute nelle Regioni italiane dell’Università Cattolica del Sacro Cuore di Roma, quasi il 40% della popolazione soffre di almeno una patologia cronica. Si tratta di 24 milioni di persone, e circa la metà presenta multicronicità (Tabella I). Attualmente le patologie croniche più frequenti sono l’ipertensione, l’artrite/artrosi e le malattie allergiche, mentre la spesa sanitaria per la gestione della cronicità è stata nel 2017 di circa 67 miliardi di euro, e per il 2028 si stima che possa arrivare fino a 71 miliardi circa [Osservatorio Nazionale sulla Salute nelle Regioni Italiane, 2019]. L’aumento della prevalenza di malati cronici è un fenomeno ad origine multifattoriale, che dipende dal trend demografico di invecchiamento della popolazione, correlato all’aumento della sopravvivenza, al miglioramento delle condizioni economico-sociali e alla disponibilità di nuove terapie.
A livello europeo e mondiale, è stato calcolato che circa il 70-80% delle risorse sanitarie siano dedicate alla gestione delle patologie croniche: nell’Unione europea questo corrisponde ad una spesa di circa 700 miliardi di euro, allocati per il 97% al trattamento delle patologie e solo per il 3% investiti in prevenzione [Consiglio dell’Unione europea, 2013].
La cronicità rappresenta una priorità anche per il nostro Ministero della Salute, che ha emanato il Piano Nazionale della Cronicità (PNC), approvato in Conferenza Stato-Regioni il 15 settembre 2016. Sono passati oltre 3 anni dall’approvazione, ma gli obiettivi e le finalità continuano ad essere di stretta attualità, come dimostrano i dati sopra riportati sull’impatto della cronicità sul sistema della salute pubblica.
Come ricordato nelle premesse del PNC, le patologie croniche richiedono un approccio assistenziale diverso dalla gestione dell’acuto perché necessitano di interventi per periodi di lunga durata e prevedono una forte integrazione tra SSN e servizi sociali: questo comporta la necessità di ricorrere a servizi residenziali e territoriali che spesso non sono ancora sufficientemente implementati, e in maniera uniforme, nel nostro Paese. Il Piano Nazionale della Cronicità è nato dunque «dall’esigenza di armonizzare a livello nazionale le attività in questo campo» per proporre «un disegno strategico comune» con l’intento di «promuovere interventi basati sulla unitarietà di approccio, centrato sulla persona, orientato su una migliore organizzazione dei servizi, e una piena responsabilizzazione di tutti gli attori dell’assistenza» [PNC, 2016].
|
Patologie |
2017 |
2028 |
2038 |
|
Persone con almeno 1 patologia cronica |
24.040 |
25.233 |
25.589 |
|
Persone con almeno 2 patologie croniche |
12.578 |
13.907 |
14.673 |
|
Ipertensione |
10.702 |
11.846 |
12.523 |
|
Artrosi/artrite |
9.723 |
10.803 |
11.506 |
|
Malattie allergiche |
6.428 |
6.313 |
5.940 |
|
Osteoporosi |
4.772 |
5.279 |
5.757 |
|
Bronchite cronica |
3.553 |
3.731 |
3.856 |
|
Diabete |
3.411 |
3.634 |
3.908 |
|
Disturbi nervosi |
2.732 |
2.925 |
2.978 |
|
Malattie cardiache |
2.499 |
2.689 |
2.926 |
|
Ulcera gastrica o duodenale |
1.435 |
1.586 |
1.611 |
Tabella I. Persone (valori assoluti in migliaia) per presenza di patologie croniche e tipologia di patologia. Anno 2017 e proiezioni anni 2028 e 2028 [Osservatorio Nazionale sulla Salute nelle Regioni Italiane, 2019].
PNC: la prima parte
Il documento è suddiviso in due parti: la prima di carattere più generale e la seconda dedicata ad una serie di patologie con bisogni assistenziali specifici. Di seguito riporteremo alcuni temi selezionati dal PNC.
Un’adeguata gestione della cronicità necessita di un sistema di assistenza continuativa, multidimensionale, multidisciplinare e multilivello
Innanzitutto, nella prima parte, si illustra il disegno complessivo del piano e vengono individuati gli elementi chiave della gestione della cronicità: aderenza, appropriatezza, prevenzione, cure domiciliari, informazione, educazione ed empowerment, conoscenza e competenza. Il Piano sottolinea l’importanza di un sistema di cure centrato sulla persona e, in particolare, sulla realizzazione di progetti di cura personalizzati a lungo termine, che consentano la razionalizzazione dell’uso delle risorse e il miglioramento della qualità di vita, nell’ottica di prevenire le disabilità e la non autosufficienza. In quest’ottica, uno strumento fondamentale viene identificato nel Percorso Diagnostico-Terapeutico-Assistenziale, il cosiddetto “PDTA”, che deve essere sviluppato in modo tale da prendere in carico il paziente integrando tutti gli attori dell’assistenza e del welfare: le cure primarie, la specialistica ambulatoriale, l’assistenza territoriale e quella ospedaliera, la comunità.
Il percorso del paziente suddiviso in fasi
Il PNC descrive e analizza in modo molto dettagliato il “macroprocesso” di gestione del paziente, cioè il “percorso del malato cronico suddiviso in fasi”, per ognuna delle quali vengono riportati gli obiettivi specifici, le linee di intervento e i risultati attesi. In Figura 1 se ne riporta una sintesi che illustra le macroattività.
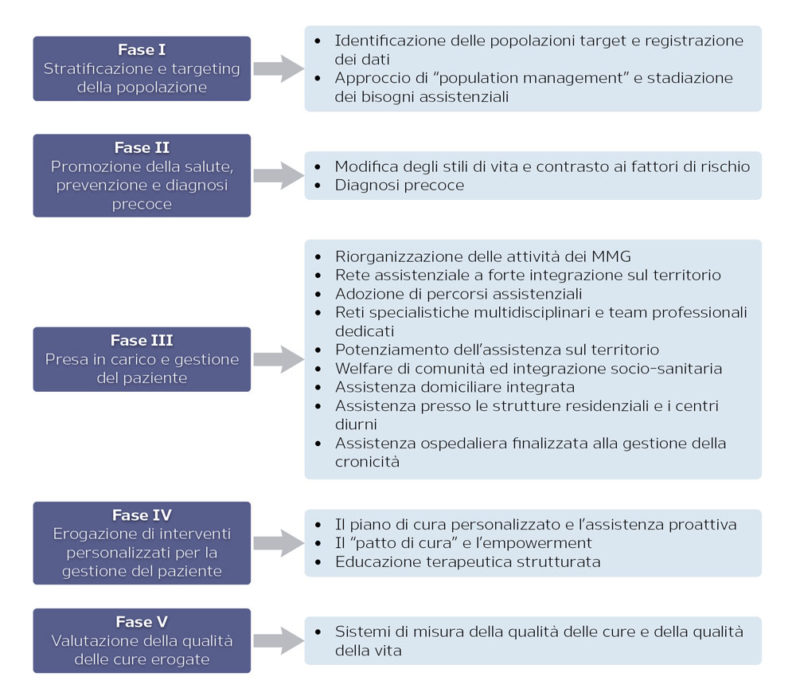
Figura 1. Fasi del macroprocesso di gestione del paziente e macroattività [PNC, 2016]
Nuovi modelli di remunerazione della cronicità
Nella fase 3, la cosiddetta “Presa in carico e gestione del paziente attraverso il piano di cura” il PNC riporta alcuni esempi di modelli di remunerazione delle prestazioni che potrebbero incentivare l’integrazione delle cure e pertanto potrebbero essere applicati efficacemente nei pazienti cronici. In particolare, il Piano illustra i seguenti modelli [PNC, 2016]:
- pay-for-coordination, che valorizza “l’attività di coordinamento delle cure e incentiva servizi di programmazione, organizzazione e monitoraggio dei percorsi individuali di cura (case management)”;
- pay-for-performance, che regola il pagamento in base al “raggiungimento di obiettivi, misurabili con indicatori di processo (quali l’integrazione delle cure e la continuità dell’assistenza) o di esito”;
- bundled payment, che definisce una “remunerazione a pacchetto” integrando “una serie di servizi relativi ad una specifica condizione per un determinato periodo di tempo”;
- “sistemi di clinical risk adjusted capitation, in grado di stratificare la popolazione in livelli di severità clinica e di assorbimento di risorse e quindi di individuare il costo medio associato ai servizi sanitari necessari (full o partial capitation) per la gestione del paziente in un determinato periodo di tempo”.
Per la corretta applicazione di queste nuove modalità di remunerazione delle prestazioni erogate ai pazienti cronici, un elemento cruciale è l’identificazione del soggetto a cui compete la responsabilità clinica del paziente e delle risorse associate: come evidenziato dal Piano, nelle diverse Regioni il soggetto responsabile può essere di volta in volta differente, ed essere individuato nel Distretto, nella Casa della salute, nelle Unità Complesse di Cure Primarie (UCCP) o, ancora, nelle Aggregazioni Funzionali Territoriali (AFT).
La cronicità in età evolutiva
Anche se correlate con il trend demografico di invecchiamento generale della popolazione, le patologie croniche possono colpire anche pazienti in età pediatrica, che sono particolarmente a rischio di disagio e diseguaglianze: per questa ragione il PNC dedica un capitolo a parte alla cronicità in età evolutiva sottolineando la necessità di seguire i cambiamenti dei bisogni dei pazienti nelle differenti fasi di crescita, di monitorare attentamente lo sviluppo del bambino e di favorire l’inserimento nelle comunità scolastiche e ludico-ricreative e sportive. Inoltre, quando il paziente cronico è un bambino, il Piano evidenzia come assuma una rilevanza ancora maggiore la presa in carico della famiglia nel suo insieme, per valutare le competenze e il contesto socio-economico degli adulti responsabili del piccolo paziente [PNC, 2016].
Attività di monitoraggio
Nell’elaborazione del PNC sono state previste le attività di monitoraggio dell’applicazione del Piano stesso, che devono operarsi a diversi livelli: innanzitutto è previsto un monitoraggio a livello centrale, che deve valutare il recepimento del Piano da parte delle Regioni e la conseguente implementazione di strumenti appropriati [PNC, 2016]. Quindi è previsto il monitoraggio dei nuovi assetti organizzativi e operativi messi in atto dalle Regioni: ad esempio devono essere predisposti degli indicatori per misurare l’attivazione della rete assistenziale, l’adozione nelle singole Aziende degli atti necessari a raggiungere gli obiettivi del Piano, la progettazione e realizzazione di interventi integrati per la promozione di corretti stili di vita e la prevenzione secondaria delle principali malattie croniche, la formazione di gruppi multi-professionali per il coordinamento e la definizione dei PDTA specifici [PNC, 2016]. Infine è prevista la valutazione dell’andamento dei principali indicatori di salute relativi alle singole patologie croniche per misurare, a breve e medio/lungo termine, i risultati in termini di performance, outcome e costi dei modelli di gestione della cronicità attuati dalle Regioni [PNC, 2016]. Gli indicatori di salute relativi alle singole patologie vengono riportati nella seconda parte del Piano (Tabella II).
Il Piano affronta anche aspetti trasversali dell’assistenza alla cronicità come la sanità digitale e l’umanizzazione delle cure
Come noto, al fine di monitorare l’applicazione del Piano e coordinare gli interventi, è attiva una Cabina di regia che comprende rappresentanti da diverse istituzioni (Ministero della Salute, AIFA, Agenas, Istituto Superiore di Sanità, Conferenza delle Regioni), Società scientifiche (Fism, Fnomceo e Fnopi) e Associazioni per la tutela dei malati (come il Coordinamento nazionale delle associazioni dei malati cronici di Cittadinanzattiva).
Cronicità oggetto della seconda parte del Piano
Nella seconda parte del PNC, come accennato in precedenza, hanno trovato spazio alcune patologie che, per gli estensori del Piano, necessitavano di un particolare approfondimento perché presentavano criteri peculiari di rilevanza epidemiologica, gravità, invalidità, peso assistenziale ed economico, difficoltà di diagnosi e accesso alle cure. Per ognuna vengono indicati, oltre a definizioni e dati epidemiologici, le principali criticità, gli obiettivi generali e specifici, le linee di intervento, i risultati attesi e i principali indicatori di monitoraggio [PNC, 2016].
In Tabella II si riportano le patologie e gli indicatori di monitoraggio [PNC, 2016].
|
Patologie |
Indicatori di monitoraggio |
|
Malattie renali croniche e insufficienza renale |
|
|
Malattie reumatiche croniche: artrite reumatoide e artriti croniche in età evolutiva |
|
|
Malattie intestinali croniche: rettocolite ulcerosa e malattia di Crohn |
|
|
Malattie cardiovascolari croniche: insufficienza cardiaca (scompenso cardiaco) |
|
|
Malattie neurodegenerative: malattia di Parkinson e parkinsonismi |
|
|
Malattie respiratorie croniche: BPCO e insufficienza respiratoria cronica (IRC) |
|
|
Insufficienza respiratoria in età evolutiva |
|
|
Asma in età evolutiva |
|
|
Malattie endocrine in età evolutiva |
|
|
Malattie renali croniche in età evolutiva |
|
Tabella II. Indicatori di monitoraggio per le singole patologie considerate dal PNC [PNC, 2016]
Recepimento del PNC a livello regionale: alcuni esempi
Da gennaio 2018 in Lombardia è attivo il nuovo modello di presa in carico per i pazienti con patologie croniche che parte da una stratificazione dei pazienti assistiti in Regione da almeno 2 anni per patologia cronica o rara o in condizioni di fragilità sociosanitaria e consente all’Agenzia di Tutela della Salute (ATS) competente per territorio di invitare il singolo paziente a scegliere un soggetto “gestore” che lo accompagna nel percorso di cura e a sottoscrivere insieme il “Patto di cura”, da rinnovarsi dopo il periodo di 1 anno. In seguito viene elaborato il “Piano di Assistenza Individuale” (PAI), sempre della durata di 1 anno, che dipende dalle esigenze cliniche del paziente e contiene tutte le prescrizioni necessarie (farmacologiche e non, di visite ed esami). È compito dell’ATS competente per territorio individuare i soggetti idonei a ricoprire il ruolo di Gestore che, in generale, può essere assegnato a Medici di Medicina Generale (MMG) e Pediatri di Libera Scelta (PLS) che operano in associazione con altri medici o Strutture sanitarie e sociosanitarie pubbliche e private accreditate, comprese Residenze Sanitarie Assistenziali (RSA), Centri Diurni Integrati (CDI) e Strutture riabilitative ambulatoriali. L’adesione al nuovo modello di presa in carico tramite il Gestore rimane facoltativa; chi non aderisce, continua ad usufruire dei servizi del SSN tramite MMG o PLS [Regione Lombardia, 2018].
Diversi sono i modelli di gestione della cronicità che le Regioni stanno implementando per recepire il PNC
Il modello adottato dalla Regione Emilia Romagna pone invece al centro dell’assistenza primaria la Casa della salute, la cui istituzione risale al 2010 e che negli anni ha assunto diverse funzionalità. Tra queste, a partire dal 2016, è stata specificata la «presa in carico della cronicità e fragilità secondo il paradigma della medicina d’iniziativa» [Assobiomedica, 2019]. In particolare, la gestione della cronicità viene affidata all’ambulatorio infermieristico, che deve essere presente all’interno delle Case della salute, e che deve assolvere ai seguenti compiti: identificazione e reclutamento dei soggetti a rischio (in collaborazione con gli MMG); chiamata attiva dei pazienti e recall telefonico, anche con il supporto di personale tecnico-amministrativo; accoglienza e presa in carico multiprofessionale e interdisciplinare; follow-up e monitoraggio del paziente nel rispetto di esami e visite previsti dal PDTA della patologia; educazione terapeutica finalizzata all’empowerment, all’autogestione della patologia e all’adozione di corretti stili di vita; continuità assistenziale, in caso di ricovero ospedaliero o in struttura intermedia come l’Ospedale di Comunità (case management) [Assobiomedica, 2019].
La Regione Veneto ha implementato negli anni scorsi un sistema di stratificazione della popolazione tramite il sistema Acg (Adjusted Clinical Group) che, translato dall’Università Johns Hopkins di Baltimora, ha consentito di utilizzare i flussi di dati del Servizio Sanitario Regionale per effettuare un’analisi della distribuzione delle patologie su territorio e, di conseguenza, gestire con maggiore efficienza le risorse in base ai bisogni di salute della popolazione. Su questa base, il Veneto ha previsto una gestione della cronicità suddiviso in due livelli: per la cronicità “semplice” il paziente viene seguito dai team dell’assistenza primaria organizzati in Medicine di Gruppo Integrate (MGI), mentre per la cronicità “complessa e avanzata” il riferimento sono i team multiprofessionali che devono coordinare i diversi nodi dell’assistenza per attuare i Piani Assistenziali Individualizzati (PAI) condivisi con il paziente. La rete ospedaliera viene coinvolta nella gestione della cronicità complessa anche in funzione di supporto alla domiciliarizzazione [Ghiotto, 2018].
In chiusura di questa breve rassegna del recepimento del PNC nelle diverse Regioni, che intende presentare alcuni esempi senza la pretesa di essere esaustiva, riportiamo l’esperienza della Regione Puglia, che ha avviato nel 2018 il progetto CARE Puglia 3.0., con durata sperimentale di 2 anni [Giunta regionale Puglia, 2018]. Se è vero che al centro di questo progetto è posta la figura del Medico di Medicina Generale, che ha il compito di inquadrare sul piano clinico e sociale le esigenze del paziente, disegnando il percorso individuale sulla base delle linee guida nazionali e internazionali, fondamentale è anche l’apporto del collaboratore di studio del MMG e dell’infermiere professionale: quest’ultimo assume la funzione di “case manager” per accompagnare il paziente nel percorso assistenziale, e viene supportato dal collaboratore di studio per la gestione informatica del processo e le pratiche amministrative necessarie [Giunta regionale Puglia, 2018]. La fase sperimentale si rivolge ad assistiti dalla Regione Puglia di età superiore a 40 anni e affetti dalle seguenti patologie: ipertensione arteriosa, diabete mellito di tipo 2, BPCO e scompenso cardiaco. Al termine della sperimentazione biennale, il progetto dovrebbe essere esteso a tutta la popolazione di pazienti cronici e a tutti gli MMG [Giunta regionale Puglia, 2018].
Bibliografia di riferimento
- Osservatorio Nazionale sulla Salute nelle Regioni Italiane. La cronicità in Italia, 2019. Disponibile online su www.osservatoriosullasalute.it (ultimo accesso novembre 2019)
- Consiglio dell’Unione europea. Reflection process: Innovative approaches for chronic diseases in public health and healthcare systems, 2013. Disponibile online su https://ec.europa.eu/health/sites/health/files/major_chronic_diseases/docs/reflection_process_cd_final_report_en.pdf (ultimo accesso novembre 2019)
- Ministero della Salute. Piano Nazionale della Cronicità (PNC), 2016. Disponibile online su
www.salute.gov.it/imgs/C_17_pubblicazioni_2584_allegato.pdf (ultimo accesso novembre 2019) - Regione Lombardia. Il nuovo percorso di presa in carico del Paziente Cronico in Lombardia, 2018. Disponibile online su www.regione.lombardia.it (ultimo accesso novembre 2019)
- Assobiomedica. I nuovi modelli di assistenza sul territorio e i servizi a valore aggiunto dell’industria. Working Paper, 2019
- Ghiotto MC. Cronicità: il modello Veneto. Winter School 2018. Motore Sanità. Disponibile online su www.motoresanita.it/wordpress/wp-content/uploads/2018/01/Maria-Cristina-Ghiotto.pdf (ultimo accesso novembre 2019)
- Giunta regionale Puglia. Approvazione del Modello Care Puglia 3.0 per Governo della domanda e presa in carico dei pazienti cronici, 2018. Disponibile online su www.regioni.it (ultimo accesso novembre 2019)






