Lo switch dal punto di vista economico
L’avvento dei farmaci biologici inibitori del fattore di necrosi tumorale (Tumor Necrosis Factor, TNF) ha rappresentato un punto di svolta nel trattamento della malattia di Crohn, della colite ulcerosa, della spondiloartrite, dell’artrite reumatoide, dell’artrite psoriasica e della psoriasi cronica a placche. Tuttavia questi farmaci sono associati a elevati costi che incidono notevolmente sulla gestione di questo gruppo di malattie.
Infatti, come evidenziato dallo studio di Lalisang et al., presentato al 13° Congresso dell’European Crohn’s and Colitis Organisation (ECCO), che si è tenuto a Vienna dal 14 al 17 febbraio 2018, nelle ultime decadi il driver di costo nella gestione della malattia di Crohn è passato dalla voce ospedalizzazione alla voce farmaci, in particolare i biologici.
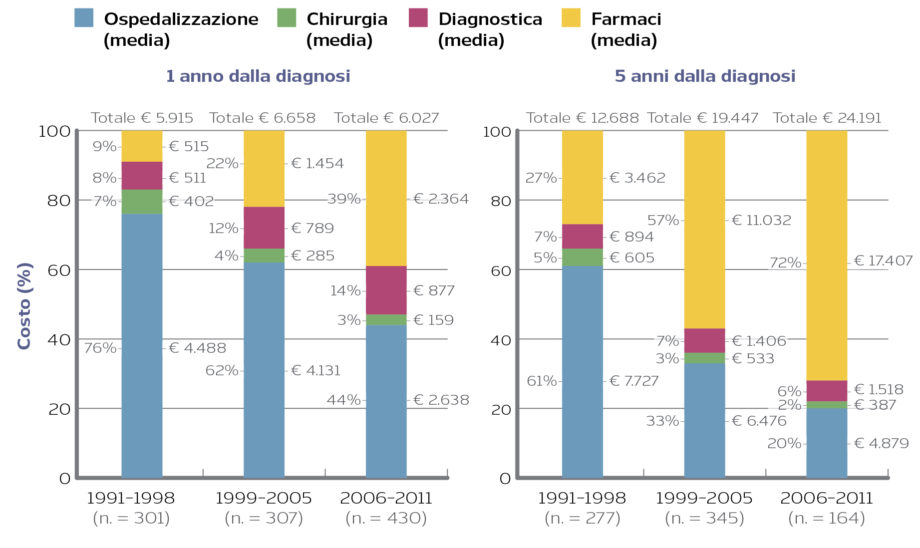
Figura 1. Dettaglio dei costi e costo totale medio per periodo di tempo a 1 e 5 anni dalla diagnosi di malattia di Crohn. Modificata da [Lalisang, 2018]
Nello studio sono stati inclusi 1.108 pazienti con malattia di Crohn con almeno 1 anno di follow-up presenti nella coorte di pazienti Inflammatory Bowel Disease South Limburg (IBDSL), che raccoglie, dal 1991, i dati clinici e fenotipici dei pazienti con malattia di Crohn e colite ulcerosa nell’area geografica di South Limburg in Olanda. Sulla base dell’anno di diagnosi i pazienti inclusi nello studio sono stati suddivisi in tre periodi temporali (1991-1998, 1999-2000 e 2006-2011) e sono stati seguiti fino a 5 anni dalla diagnosi, alla perdita al follow-up o alla data di fine raccolta dati (2014).
Come riportato in Figura 1, nel corso dei tre periodi di tempo considerati si evidenzia, sia a 1 anno che a 5 anni dalla diagnosi, una riduzione dei costi di ospedalizzazione e un aumento dei costi dei farmaci. Il costo relativo agli interventi chirurgici e agli esami diagnostici resta invece pressoché costante.
Analizzando nel dettaglio i costi relativi ai farmaci emerge nel corso del tempo un aumento della quota relativa ai farmaci biologici (p < 0,001) e una riduzione dell’utilizzo di mesalazina (p < 0,001), mentre rimangono invariate le quote di utilizzo di steroidi e immunomodulatori. In particolare, a 5 anni dalla diagnosi, i farmaci biologici rappresentavano il 4%, 38% e 63% dei costi totali di gestione del paziente con malattia di Crohn, nei periodi 1991-1998, 1999-2005 e 2006-2011, rispettivamente. Alla luce dei risultati di questo studio, che evidenziano come i costi dei farmaci biologici siano diventati nel corso degli anni il principale driver di costo di gestione della malattia di Crohn, appare evidente il potenziale risparmio in termini economici derivante dall’adozione dei biosimilari.
Lo switch dal punto di vista clinico
L’adozione dei farmaci biosimilari, in sostituzione dei corrispondenti originatori, rappresenta una scelta razionale non solo dal punto di vista economico, ma anche clinico, come ribadito nella fase di estensione dello studio NOR-SWITCH.
Lo studio NOR-SWITCH originale era uno studio di 52 settimane, randomizzato, in doppio-cieco, di non-inferiorità dello switch da infliximab originator (IFX) a biosimilare (CT-P13), rispetto al trattamento continuativo con IFX, in termini di efficacia, sicurezza e immunogenicità. Lo studio aveva coinvolto 482 pazienti con malattia di Crohn, colite ulcerosa, spondiloartrite, artrite reumatoide, artrite psoriasica e psoriasi cronica a placche, che erano in trattamento con IFX da almeno 6 mesi. I pazienti inclusi sono stati randomizzati a continuare il trattamento con IFX o a effettuare il passaggio al biosimilare e i risultati hanno dimostrato la non-inferiorità dello switch da IFX a CT-P13 al trattamento continuativo con IFX.
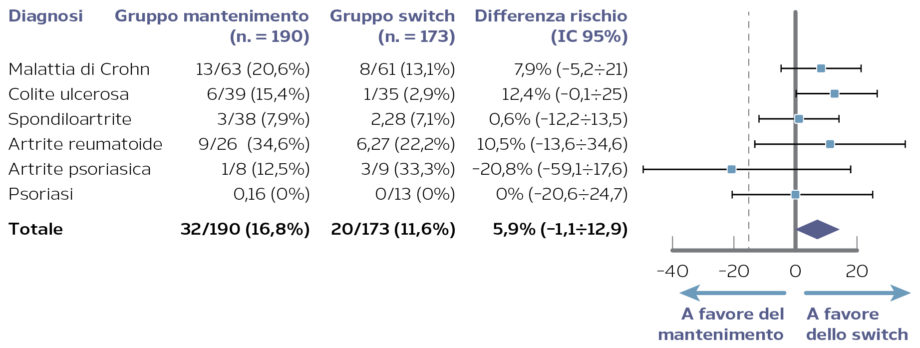
Figura 2. Endpoint primario della fase di estensione dello studio NOR-SWITCH. Modificata da [Jørgensen, 2018]
Nella fase di estensione, presentata da Jørgensen al congresso ECCO 2018, sono stati inclusi 380 dei 438 pazienti che avevano completato lo studio originale al fine di valutare efficacia, sicurezza e immunogenicità del trattamento con IFX a 78 settimane (gruppo di mantenimento) rispetto allo switch alla settimana 52 da IFX a CT-P13 (gruppo switch). L’endpoint primario, rappresentato dal peggioramento complessivo della malattia durante il follow-up, è stato raggiunto nel 16,8% dei pazienti nel gruppo di mantenimento e nell’11,6% dei pazienti nel gruppo switch. Analizzando i risultati per patologia, un peggioramento globale di malattia si è verificato nel 20,6% e nel 13,1% dei pazienti con malattia di Crohn e nel 15,4% e 2,9% dei pazienti con colite ulcerosa, nel gruppo di mantenimento e nel gruppo switch, rispettivamente. Questi risultati erano all’interno dei margini pre-specificati di non-inferiorità (Figura 2). L’incidenza di eventi avversi, lo sviluppo di anticorpi anti-farmaco e le misurazioni degli outcome riportati dai pazienti erano simili nei due gruppi di trattamento.
Lo switch dal punto di vista del paziente
Il tema dello switch e dell’intercambiabilità da farmaco biologico a biosimilare deve essere affrontato tenendo in considerazione anche il punto di vista del paziente, che ha bisogno di essere supportato e informato dal personale sanitario nella scelta del trattamento. Un’indagine presentata da Baudrant et al. al congresso ECCO 2018 è stata condotta al fine di raccogliere l’opinione dei pazienti in trattamento con infliximab in merito al passaggio al biosimilare e identificare le eventuali barriere allo switch.
L’indagine è stata condotta nel 2016 e ha coinvolto 76 pazienti con IBD afferenti a un ambulatorio di gastroenterologia; sono inoltre stati inclusi 25 pazienti reumatologici e 5 pazienti di medicina interna al fine di identificare eventuali punti in comune al di là della patologia. Nel Box 1 sono riportate le risposte emerse dall’indagine nei pazienti con IBD. Le risposte ottenute erano simili anche nei pazienti “controllo”.
Dai risultati delle interviste ai pazienti emerge la necessità di una maggiore comunicazione al paziente sul concetto di terapia con farmaci biologici e sul ruolo dei biosimilari. L’utilizzo di poster e booklet, associato a un confronto con lo specialista, possono aiutare il paziente a informarsi sui trattamenti e superare eventuali timori e resistenze.
Box 1. Risposte all’indagine nei pazienti con IBD
- Il 57% è donna
- Età media 41 anni
- Il 61% ha avuto meno di tre trattamenti precedenti a infliximab
- Il 72% riferisce eventi avversi con infliximab
- Il 60% è favorevole ai generici
- Il 86,8% non ha mai sentito parlare dei biosimilari
- Il 56,6% sarebbe d’accordo allo switch sulla base dell’equivalente profilo di efficacia e tollerabilità del biosimilare
- Il 27,6% ha rifiutato lo switch a causa della fiducia e dell’abitudine con il principio attivo infliximab, l’ipotesi di inefficacia dello switch e la paura di una perdita di efficacia con il biosimilare
- Il 15,8% era esitante e avrebbe avuto bisogno dell’opinione di uno specialista per convincersi. In particolare questi pazienti erano spaventati dai possibili effetti collaterali e avevano bisogno di essere rassicurati
Fonte
- Lalisang R, et al. Assessment of direct healthcare cost drivers of Crohn’s disease in a Dutch population-based cohort study shows a major shift. Congresso ECCO 2018, Digital Oral Presentations n. 034.
- Jørgensen KK, et al. Long-term efficacy and safety of biosimilar infliximab (CT-P13) after switching from originator infliximab: Explorative subgroup analyses in IBD from the NOR-SWITCH EXTENSION trial. Congresso ECCO 2018, Poster n. 483
- Baudrant M, et al. Interchangeability by a biosimilar of infliximab: What do patients think? Congresso ECCO 2018, Poster n. 780



