Progettazione e realizzazione sartoriale basata su indicatori di performance misurabili. È la richiesta lanciata dagli stakeholder – cittadini, professioni sanitarie e tecnici della sanità – per mettere a terra le iniziative previste dalla mission 6 del Pnrr (Piano nazionale di ripresa e resilienza) in modo da rispondere davvero alla domanda di salute del territorio. Nonché per mitigare la piaga della desertificazione sanitaria.
Progettazione e realizzazione sartoriale basata su indicatori di performance misurabili per rispondere davvero alla domanda di salute del territorio
L’occasione di focalizzare l’attenzione sulla necessità di una sintesi strategico-operativa affinché il Pnrr serva a risolvere almeno una parte delle annose criticità espresse dal Ssn è stata la presentazione del Report “Bisogni di salute nelle aree interne, tra desertificazione sanitaria e Pnrr” di Cittadinanzattiva.
Analisi che ha evidenziato come il concetto di desertificazione sanitaria non è legato solo alla distanza di un ospedale dal luogo di residenza dei cittadini, ma anche alla qualità della risposta del Ssn ai bisogni di salute.
E in linea con questa interpretazione, sono molte le sorprese che emergono dai dati dell’analisi.
Il divario sanitario non conosce confini
Dalle Alpi al Tavoliere delle Puglie, da Milano a Palermo. La desertificazione sanitaria non conosce confini regionali e pervade tutto lo Stivale. Indice di questo è la carenza di medici, Mmg e specialisti, un po’ in tutta Italia. Ma che la penuria di personale sanitario fosse un problema grave era noto da tempo. Forse meno la consapevolezza che non è valido, in questo frangente, parlare di Nord virtuoso e di Sud problematico.
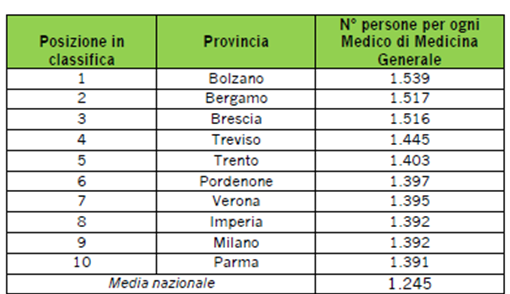
Sono i numeri, più delle parole, a far comprendere la situazione. Prendendo in considerazione l’assistenza medica per i bambini, sono quasi tutte settentrionali le province in cui c’è il maggior rapporto tra numero di pediatri e numero di bambini. In provincia di Asti si contano 1.813 pazienti per ogni pediatra, a Bolzano 1.320 e ad Alessandria 1.236. Nord fanalino di coda anche nel caso degli Mmg. Gli ultramassimalisti si trovano a Bolzano (1.539 assistiti), Bergamo (1.517) e Brescia (1.516), mentre nessuna provincia centromeridionale è compresa tra le prime dieci di questa classifica negativa.
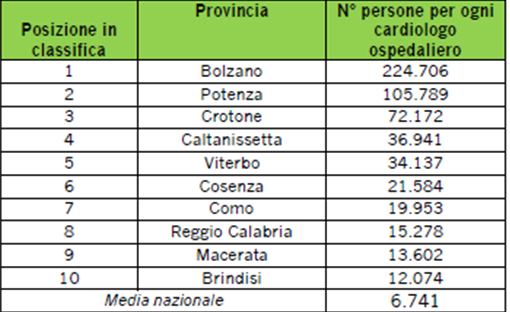
Nel caso in cui si debba ricorrere a un cardiologo in ospedale invece è più fortunato chi vive a Brindisi, dove ne troviamo uno ogni 12.074 abitanti, rispetto a chi risiede a Bolzano dove a un singolo cardiologo fanno riferimento ben 224.706 persone.

A leggere in profondità il report di Cittadinanzattiva si possono trovare molte altre casistiche che suscitano preoccupazione.

Come ha evidenziato la responsabile dell’ufficio di rappresentanza presso le Istituzioni europee di Cittadinanzattiva, Bianca Ferraiolo: “Sono 39 le province italiane più squilibrate nel rapporto professionisti della salute-cittadini. Da quelle facenti parte delle virtuose Lombardia, Piemonte, Emilia-Romagna, fino a quelle afferenti alla Calabria. Ma analizzando lo stato dell’arte circa le progettualità previste dal Pnrr per rispondere a queste criticità emerge che solo una minima parte sia diretta a queste zone”. In effetti, prendendo in esame la costituzione di Case e Ospedali di Comunità previsti dalla mission 6 del Pnrr, solo circa il 35% di essi troveranno localizzazione nelle aree interne di queste 39 province. Fino a lasciare privi di entrambi questi presidi sanitari i cittadini di 13 comuni ultraperiferici della Valle d’Aosta e di 36 comuni della Liguria.
Coerenza e coraggio per un Ssn diffuso
Il rischio denunciato dagli esperti intervenuti alla presentazione del report è quello che il sistema sanitario italiano non sia più nazionale, in ragione del fatto che perda la caratteristica di equità che dovrebbe contraddistinguerlo.

I determinanti di salute sono tanti (lavoro, condizioni sociali, istruzione…): solo un Ssn uniformemente diffuso sul territorio può contrastare le differenze di accesso tra i cittadini
Ha avvertito Anna Lisa Mandorino, segretario generale di Cittadinanzattiva: “I determinanti della salute sono tanti, dal lavoro, alle condizioni sociali, al livello di istruzione. Ma esiste un antidoto per far sì che essi non incidano sull’accesso alle cure: il Ssn, unico strumento capace di contrastare nel breve termine le differenze di accesso tra i cittadini. A patto che il Ssn sia uniformemente diffuso su territorio. Diverse le parole chiave da tenere presente quando si parla di sanità. La coerenza, che vede la strategia italiana delle aree interne essere stata riconosciuta dall’Unione europea, da preservare. Il coraggio di riconoscere che le disuguaglianze di cui si parla non sono casuali ma conseguenza di scelte fatte o non operate. Come la scelta di mantenere il personale sanitario al livello del 2004. Il coraggio di investire sulla sanità adesso. Pena il rischio che la Corte dei Conti indichi che le disuguaglianze sanitarie diventino tali da non poter più parlare di un unico Sistema Sanitario Nazionale”.
Perché, se è vero che la mission 6 del Pnrr presenta diversi punti di validità, sono molteplici anche le criticità. Tra queste ultime la non coincidenza tra i bisogni del territorio e le risposte. Ad esempio, ha ricordato Mandorino: “Non viene risolto il bisogno di fondo dei presidi clinici, che è uno dei driver al ricorso improprio al Pronto soccorso. Vogliamo parlare delle Case di Comunità? Rischiano di non servire se non saranno popolate da professionisti e se non saranno messe in rete e a sistema con le altre strutture sanitarie del Ssn. Altro tassello mancante è la valorizzazione della prossimità digitale di cui le aree interne potrebbero essere pioniere per una vera telemedicina”.
Approccio sartoriale cercasi
Il disequilibrio tra numero di cittadini e numero di medici è la principale evidenza messa in luce dall’analisi di Cittadinanzattiva. Ma come fare per risolvere questa discrasia e per assicurare una adeguata risposta alla domanda di salute della comunità? Una domanda complessa a cui ha risposto Antonio Pio D’Ingianna, Segretario provinciale della Federazione italiana Medici di Medicina Generale di Cosenza: “Il Mmg necessita di collaborazioni con altri professionisti sanitari. Saremmo anche disposti ad andare oltre al massimale di 1.500 pazienti per Mmg come ci viene richiesto da diverse amministrazioni, ma la condizione necessaria è che ci sia una rete organizzativa di supporto al nostro lavoro”.
Nel collocare le Case di Comunità sul territorio è necessario pensare alle esigenze di ogni territorio, a prescindere dalle macroaree
Quanto all’attuazione del Pnrr, nel collocare le Case di Comunità sul territorio uno dei nodi da sciogliere è pensare alle esigenze di ogni singolo comune, “attraverso un approccio ‘sartoriale’ che prescinda dalle macroaree”, ha aggiunto il medico. Che ha poi evidenziato come la riorganizzazione della rete di assistenza sanitaria sia fondamentale e prioritaria rispetto alla creazione di nuove Case di Comunità. Perché, ha detto D’Ingianna, “è prioritario migliorare l’assistenza sanitaria primaria rispetto a quella secondaria espressa dalle CdC. L’urgenza è accentuare la prossimità delle cure. Auspico che Andrea Costa possa attivare un Tavolo di sintesi che riesca a semplificare e attuare una vera e propria prossimità sanitaria legata alle esigenze specifiche dei singoli territori”.
Nuovi criteri per il riparto del Fondo sanitario Nazionale
Contrastare la desertificazione sanitaria parte dal rendere palese ed evidente la sua esistenza e soprattutto la sua gravità territorio per territorio. È questa la proposta espressa da Giovanni Baglio, dirigente dell’Unità operativa complessa Ricerca, PNE e rapporti internazionali dell’Agenzia nazionale per i Servizi sanitari regionali (Agenas).
“A mio avviso sono diverse le azioni da mettere in atto – ha detto Baglio – Da un lato riprogrammare la disponibilità deli servizi sanitari, intesi come professionisti, strutture ecc. Dall’altro guardare alla qualità dei servizi erogati dalle strutture del territorio. Erogare servizi inadeguati è anch’essa una forma di desertificazione”. E poi c’è la questione dell’equità: ancora troppa è la disparità di accesso alle cure e alla prevenzione.
La capacità di mappare la desertificazione dovrebbe diventare un criterio per una differente ripartizione del Fondo sanitario nazionale (Fsn), per contrastare la povertà sanitaria
Ha proposto Baglio: “Come Agenas vogliamo diffondere quanto più possibile la fotografia di questa desertificazione sanitaria. Con il progetto Oasis stiamo mettendo a punto indicatori che auspichiamo possano arrivare a misurare il singolo distretto sanitario. L’obiettivo ultimo è che la capacità di mappare la desertificazione possa diventare un criterio per una differente ripartizione del Fondo sanitario nazionale (Fsn) per contrastare la povertà sanitaria”.
Telemedicina: sì, però…
Altro tema toccato nell’evento è quello della telemedicina come possibile strumento per contrastare la desertificazione sanitaria dipinta dal report. Ma la telemedicina può essere davvero un driver della prossimità delle cure? Non si scontra, ancora, con problematiche infrastrutturali e culturali ostative al suo utilizzo?

Secondo Francesco Gabbrielli, direttore del Centro nazionale per la Telemedicina e le nuove tecnologie assistenziali dell’Istituto Superiore di Sanità: “Il concetto di sartorialità dei progetti è molto calzante anche quando si parla di telemedicina. Non esiste una tecnologia che risolve i problemi. Sono i professionisti della sanità che, se sanno utilizzare bene la tecnologia, riescono a trovare risposte nuove per problemi vecchi. E sappiamo quanto siano annosi quelli relativi alla sanità territoriale.
Non esiste una tecnologia che risolve i problemi. Sono i professionisti della sanità che, se sanno utilizzare bene la tecnologia, riescono a trovare risposte nuove per problemi vecchi
È solo che da qualche tempo a questa parte si sono resi evidenti agli occhi di tutti. Che il Fascicolo Sanitario Elettronico non funzioni nella pratica clinica (perché progettato principalmente per questioni amministrative e non cliniche) è noto da anni. Così come il fatto che sulle isole e sui monti ci sia carenza di linea a banda larga. Una banda larga che, parlando di salute, apporta un’utilità molto maggiore in questi luoghi rispetto ai grandi centri abitati. Perché ad esempio consente di condividere referti clinici che diversamente sarebbe molto più difficile riuscire a far arrivare allo specialista localizzato in ospedali lontani decine di chilometri dal luogo di residenza del paziente”.
Ma non è tutto. Anche in condizioni infrastrutturali non ottimali e con device non di ultima generazione la telemedicina può trovare una valida espressione nella riabilitazione domiciliare e nel teleconsulto, ha ricordato l’esperto dell’Iss. Così come può fare moltissimo anche per garantire la continuità assistenziale dei pazienti cronici. A patto che non sia intesa come “l’opportunità di ridurre i costi della sanità, ma come lo strumento utile per riuscire a fare qualcosa che prima non era possibile”. Quanto alle televisite, molto resta ancora da fare perché oltre a una linea internet ben funzionante occorre che sia il medico che il paziente possano dialogare attraverso dispositivi in grado di acquisire immagini e dati sanitari ad alta qualità. Lato paziente, ciò potrebbe iniziare a realizzarsi con l’apertura di servizi territoriali ad hoc presso le farmacie territoriali.


