Sono efficaci, sicuri, curano e salvano vite umane. E rappresentano un risparmio per il sistema sanitario nazionale. Parliamo dei farmaci biosimilari, “simili”, ma non uguali, ai farmaci biologici di riferimento e che in Italia pare stiano vivendo una sorta di primavera, con una crescita di consumi costante negli ultimi anni e che, in alcuni casi, come nel 2020, ha superato il 40%. Nonostante le buone premesse, la diffusione di questi farmaci in Italia è ancora a macchia di leopardo, con regioni più virtuose e altre in cui i biosimilari sono poco usati. Una situazione che dà luogo a fenomeni di sotto trattamento, dovuti non tanto a una mancanza di fiducia verso questi prodotti, ma a una mancanza di comunicazione tra tutti gli attori che prendono in cura i pazienti.
Ne abbiamo parlato in una Live dedicata di cui vi proponiamo una sintesi. Alla live hanno partecipato Stefano Collatina, coordinatore dell’Italian Biosimilars Group di Egualia, Anna Marra, Direttrice Farmacia Ospedaliera AOU S. Anna di Ferrara e Laura Cudillo, Ematologa dell’Ospedale San Giovanni Addolorata di Roma e rappresentante di Federsanità Anci Lazio.
Che cosa sono i farmaci biosimilari
Sgombriamo subito il campo da ogni dubbio: i biosimilari non sono gli equivalenti dei biologici. La questione è un po’ più complessa.
Si chiamano biosimilari perché simili (non uguali) per qualità, efficacia e sicurezza ai farmaci biologici di riferimento.
E che cosa sono i farmaci biologici? Si tratta di medicinali che contengono uno o più principi attivi prodotti o derivati da una fonte biologica (come gli anticorpi monoclonali, le terapie geniche e alcuni tipi di ormoni, per fare un esempio). A differenza del medicinale tradizionale, prodotto tramite un processo di sintesi chimica, quello biologico è realizzato partendo da organismi viventi. I principi attivi dei farmaci biologici sono quindi più grandi e complessi di quelli dei farmaci di sintesi, e solo gli organismi viventi sono in grado di riprodurre tale complessità. Questa complessità, unita al metodo con cui vengono prodotti, può comportare un certo grado di variabilità nelle molecole dello stesso principio attivo.
Ecco perché un farmaco che volesse riprodurre il biologico non potrà mai essere equivalente, ma simile. O similare. Ed ecco perché per l’approvazione dei farmaci biosimilari sono necessari studi più complessi rispetto a quelli richiesti per i generici-equivalenti, per garantire che le differenze minime eventualmente rilevate non influenzino la sicurezza o l’efficacia del medicinale.
Le aziende possono commercializzare i biosimilari approvati alla scadenza della protezione brevettuale nel relativo mercato di riferimento (dopo 10 anni). I primi farmaci biologici sono stati approvati negli anni Ottanta: pertanto, per alcuni i brevetti o diritti di esclusiva sono già scaduti, per molti altri scadranno nei prossimi anni. Ad oggi in Europa ci sono 24 biosimilari e ve ne sono altri 12 che scadranno nei prossimi cinque anni.
Il mercato italiano
Secondo diverse analisi condotte da IQVIA, provider di informazioni e tecnologie in ambito sanitario, i farmaci biosimilari in Italia hanno registrato una crescita importante dal 2016 al 2021, più che triplicando il numero di prodotti in commercio; un processo dovuto anche alla scadenza graduale dei brevetti.
Nell’ultimo anno, il consumo dei biosimilari sul totale dei farmaci biologici a brevetto scaduto è passato da 41% di maggio del 2020 al 56% di aprile di quest’anno, una crescita che ci posiziona addirittura secondi tra le top five europee dopo il Regno Unito e prima di Spagna, Francia e Germania.
In Figura 1 si può vedere anche la penetrazione dei biosimilari nelle varie regioni italiane: nelle regioni più scure, la diffusione è più alta. Nel grafico in basso invece si riporta la percentuale di consumo dei prodotti biosimilari sul totale consumo per molecola biologica (ogni molecola è identificata con il nome dell’originator).
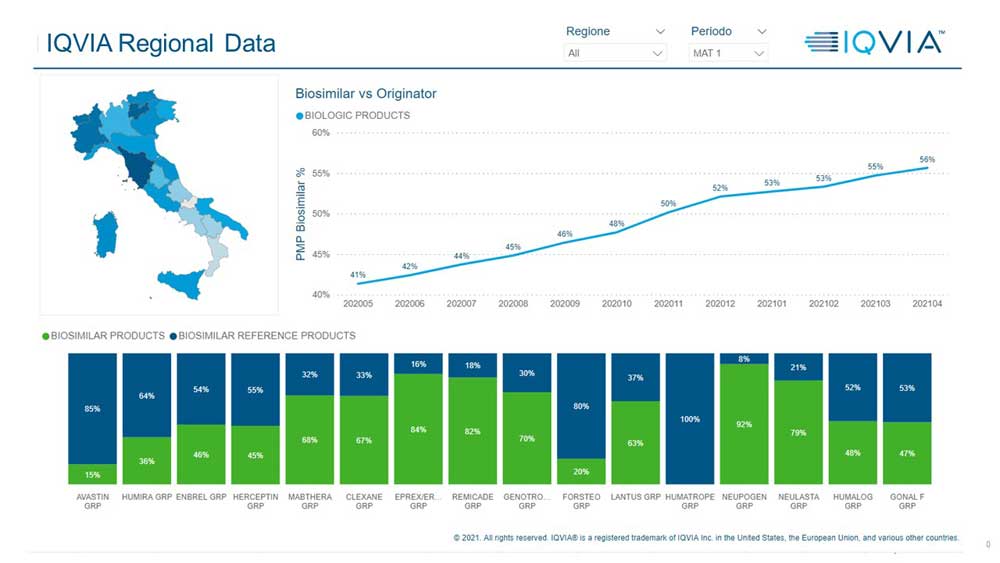
Figura 1. Andamento dell’utilizzo dei biosimilari in Italia (Maggio 2020-Aprile 2021)
Se si sfruttasse nel modo giusto la concorrenza biosimilare si potrebbero risparmiare risorse e compensare i costi delle nuove terapie innovative che stanno entrando sul mercato. Il risparmio generato quindi dovrebbe consentire a più pazienti di essere trattati all’interno del budget esistente e permettere agli ospedali di destinare il risparmio per altre esigenze di trattamento. Il governo è anche orientato a sfruttare questo vantaggio però, a livello regionale, come abbiamo visto, la penetrazione è diversa.
 “L’Italia si posiziona ai primi posti in Europa per la penetrazione dei biosimilari – ha commentato Collatina – e per questi prodotti devo dire che la situazione è positiva rispetto all’esperienza dei farmaci equivalenti che hanno avuto maggiore difficoltà nella penetrazione. Ed è abbastanza curioso, perché se considerate che i farmaci equivalenti sono sostituibili e i biosimilari no, questa maggior penetrazione dei biosimilari non si capirebbe se non con un cambiamento culturale da parte di tutti i player del mercato. Se andiamo a vedere gli ultimi prodotti arrivati, molti hanno avuto penetrazioni anche più importanti del 50% su molecole decisamente complesse da utilizzare”.
“L’Italia si posiziona ai primi posti in Europa per la penetrazione dei biosimilari – ha commentato Collatina – e per questi prodotti devo dire che la situazione è positiva rispetto all’esperienza dei farmaci equivalenti che hanno avuto maggiore difficoltà nella penetrazione. Ed è abbastanza curioso, perché se considerate che i farmaci equivalenti sono sostituibili e i biosimilari no, questa maggior penetrazione dei biosimilari non si capirebbe se non con un cambiamento culturale da parte di tutti i player del mercato. Se andiamo a vedere gli ultimi prodotti arrivati, molti hanno avuto penetrazioni anche più importanti del 50% su molecole decisamente complesse da utilizzare”.
Le regioni farebbero di tutto per risparmiare soldi, ma a ben vedere la penetrazione dei biosimilari, la questione non è così semplice. E a sentire gli esperti, non è tanto una questione di resistenza culturale, perché sull’efficacia dei biosimilari non ci sono dubbi, ma di comunicazione tra specialista, farmacista ospedaliero e medicina territoriale.
Le differenze regionali
 A guardare la cartina dell’Italia, Toscana e Piemonte spiccano sulle altre per penetrazione dei biosimilari. Ma anche l’Emilia Romagna si difende: “Non siamo ai livelli della Toscana – ha chiarito la farmacista Marra – ma siamo comunque tra le regioni italiane che hanno un buon utilizzo di questi farmaci. L’impiego varia secondo il tipo di molecola, quindi usiamo molto le molecole i cui biosimilari sono sul mercato da un po’ di tempo, e anzi in alcuni casi nelle aziende non viene quasi più acquistato l’originatore. Per quelle molecole per cui la presenza del biosimilare è invece più recente (gli ultimi tre anni) è chiaro che ci stiamo avvicinando al target”.
A guardare la cartina dell’Italia, Toscana e Piemonte spiccano sulle altre per penetrazione dei biosimilari. Ma anche l’Emilia Romagna si difende: “Non siamo ai livelli della Toscana – ha chiarito la farmacista Marra – ma siamo comunque tra le regioni italiane che hanno un buon utilizzo di questi farmaci. L’impiego varia secondo il tipo di molecola, quindi usiamo molto le molecole i cui biosimilari sono sul mercato da un po’ di tempo, e anzi in alcuni casi nelle aziende non viene quasi più acquistato l’originatore. Per quelle molecole per cui la presenza del biosimilare è invece più recente (gli ultimi tre anni) è chiaro che ci stiamo avvicinando al target”.
La politica dell’Emilia Romagna è stata quella di porre degli obiettivi ai direttori generali per avere un elevato consumo di biosimilari, per le ovvie ragioni di risparmio che ne conseguono. E gli strumenti per raggiungere questo obiettivo sono stati molteplici, da contrattazioni di budget ad eventi formativi ad hoc, utili per spiegare il potenziale del biosimilare, le differenze rispetto al farmaco generico e il processo registrativo.
“In Emilia Romagna c’è un buon livello di condivisione da parte dei clinici e quindi di cooperazione – ha sottolineato Marra – e i biosimilari hanno livelli di penetrazione superiori al 50% su base regionale e, in alcuni casi, pari al 99% di utilizzo”.
Il vantaggio del biosimilare è quello di poter trattare in modo efficace un numero maggiore di pazienti, generando un risparmio per il SSN che può essere reinvestito, ad esempio, nell’acquisto di terapie innovative, che sono molto più costose.
 Nel Lazio, all’Ospedale San Giovanni Addolorata di Roma dove lavora la dottoressa Cudillo, ematologa, attraverso un’informazione graduale e capillare con medici e pazienti, il biosimilare del rituximab ha sostituito l’originator e oggi, a parte qualche caso specifico, si usa solo il biosimilare. “Piano piano, in accordo con i medici – ha raccontato la dottoressa Cudillo – abbiamo informato i pazienti, dando le informazioni corrette e le motivazioni di scelta verso il biosimilare piuttosto che verso l’originatore e, al tempo stesso, anche i colleghi ematologi di tutto il Lazio hanno cominciato a prendere confidenza con questi farmaci, leggendo le varie indicazioni da parte degli organi regolatori, dell’EMA, dell’AIFA, e delle società scientifiche ematologiche che hanno prodotto una serie di considerazioni e di indicazioni, approvando l’uso di questi farmaci”.
Nel Lazio, all’Ospedale San Giovanni Addolorata di Roma dove lavora la dottoressa Cudillo, ematologa, attraverso un’informazione graduale e capillare con medici e pazienti, il biosimilare del rituximab ha sostituito l’originator e oggi, a parte qualche caso specifico, si usa solo il biosimilare. “Piano piano, in accordo con i medici – ha raccontato la dottoressa Cudillo – abbiamo informato i pazienti, dando le informazioni corrette e le motivazioni di scelta verso il biosimilare piuttosto che verso l’originatore e, al tempo stesso, anche i colleghi ematologi di tutto il Lazio hanno cominciato a prendere confidenza con questi farmaci, leggendo le varie indicazioni da parte degli organi regolatori, dell’EMA, dell’AIFA, e delle società scientifiche ematologiche che hanno prodotto una serie di considerazioni e di indicazioni, approvando l’uso di questi farmaci”.
Al San Giovanni l’originatore del rituximab è adoperato solo nel 10-15% dei casi, perché è rimasto con una formulazione sottocute, utile per quei pazienti che non possono sostenere una somministrazione endovenosa, una procedura più impegnativa per il paziente, specialmente nella fase cosiddetta di mantenimento del linfoma follicolare; mentre la formulazione endovenosa è completamente rappresentata dal farmaco biosimilare.
“Da quando stiamo adoperando il biosimilare non abbiamo avuto eventi avversi – ha sottolineato la rappresentante di Federsanità Lazio – che avrebbero comportato la necessità di ritorno al farmaco originatore, come pure non abbiamo avuto casi di mancanza di efficacia, per cui abbiamo sempre mantenuto la somministrazione endovenosa senza nessun problema. Sappiamo che le indicazioni poggiano su studi controllati, randomizzati, in doppio cieco e quindi con una solida esperienza ed evidenza dell’utilizzo di questi anticorpi monoclonali. Sappiamo poi che la spesa sanitaria è principalmente gravata dalla spesa farmaceutica quindi, poter in qualche modo ridurre questa spesa, utilizzando appunto dei biosimilari, e permettere l’ampliamento della cura con farmaci innovativi, più costosi, è importante”. Le malattie ematologiche, e non solo, si stanno cronicizzando, durano più a lungo: poter contare su farmaci biosimilari per soddisfare questi bisogni di cura a lungo termine aiuta a rendere il sistema sanitario più sostenibile.
“Il farmaco è un mezzo per curare il paziente – ha affermato il coordinatore del Biosimilars Italian Group di Egualia – ma il tema non è utilizzare il farmaco A rispetto al farmaco B per ottenere quell’obiettivo, ma vedere se, utilizzando una certa classe di farmaci, si possono ridurre i consumi di risorse sanitarie globali. Questo poi è particolarmente vero per i biologici che sono delle proteine che vanno a inibire certi passaggi di alcuni cicli metabolici e di funzionamento del nostro organismo, bloccando qualche cosa che è deleterio, come la reazione autoimmune del malato contro le proprie articolazioni o l’epitelio del proprio l’intestino. Pertanto, fermarsi a pensare al costo del farmaco, senza valutare anche l’impatto sulla qualità di vita e sulla conseguente riduzione delle risorse e dei costi associati alla patologia, è probabilmente un ragionamento parziale”.
In Italia le cose non sono semplici perché ogni regione lavora in modo diverso.
E gli enti virtuosi che riescono effettivamente a mettere sotto controllo la spesa, non lo raccontano a quelli meno virtuosi che magari potrebbero adattare i processi.
“Toscana e Piemonte hanno adottato uno schema particolarmente stringente nell’acquisto dei farmaci – ha aggiunto Collatina – e in alcune selezioni anche con delle esasperazioni, perché poi per i biosimilari esiste una regola di approvvigionamento con l’accordo quadro per dare la possibilità al medico di avere più scelte, in modo da poter decidere in base alla necessità dei pazienti. Esistono soggetti che devono continuare ad assumere l’originatore, ce ne sono altri che invece potrebbero essere trattati con prodotti meno costosi. Il problema dell’esasperazione di alcuni meccanismi d’acquisto porta in alcuni casi a comprare soltanto un prodotto”.
Il problema del sotto trattamento
Nonostante tutte queste importanti premesse, molti pazienti che potrebbero usare il farmaco biosimilare, di fatto non possono accedervi. E capirne il vero motivo non è semplice.
Egualia ha realizzato alcuni studi per verificare se, per alcune patologie come l’artrite reumatoide e le malattie infiammatorie intestinali (rettocolite ulcerosa e morbo di Crohn), i pazienti eleggibili a un prodotto biologico che potesse rallentare la progressione di malattia, lo utilizzassero davvero.
Il risultato si commenta da solo: nell’artrite reumatoide circa il 10% dei soggetti eleggibili al trattamento biologico non lo usa e nella malattia infiammatoria intestinale la percentuale sale al 27%, quindi oltre un paziente su quattro non accede a questo tipo di terapia.
“Questi risultati sono curiosi – ha rimarcato Collatina – perché in realtà non ci sarebbero dei grandi motivi per non usare i biologici, se non il fatto che la gestione di un paziente è un processo clinico che coinvolge diversi operatori che si devono parlare, devono raggiungere un punto in comune per poter poi operare correttamente”.
Un vizio di comunicazione. Come se nella catena che coinvolge i vari attori, dal medico di medicina generale allo specialista, passando per il farmacista ospedaliero, le informazioni corrette non passino in modo fluido e certe notizie, come l’esistenza di un biosimilare o un biologico, non arrivino.
La gestione di un paziente con una patologia cronica autoimmune, come può essere il morbo di Chron, coinvolge tantissimi sanitari, senza contare che questi pazienti nelle fasi iniziali sono seguiti dal medico territoriale e solo in un secondo momento accedono alle cure specialistiche.
“Il primo punto è organizzativo – ha ripreso la dottoressa Marra – perché di fatto io non ho la percezione che venga negata la terapia o che vengano posti importanti paletti sul trattamento coi biologici, soprattutto con l’avvento dei biosimilari. Parte del mancato accesso alle terapie biologiche dipende anche dalla diagnosi non corretta della patologia, che continua a essere trattata con farmaci sintomatici e non viene invece curata con medicinali più adatti alla gravità della malattia”.
C’è quindi un duplice problema: organizzativo, in primis, e culturale poi. Perché occorre conoscere l’evoluzione della malattia, le opzioni terapeutiche esistenti e infine le opportunità di accesso a un prodotto biologico. Il sotto trattamento non deriva quindi da limiti o paletti specifici imposti a queste terapie, quanto piuttosto ad una mancata comunicazione tra i vari sanitari che intercettano il paziente nel suo percorso di cura.
Un altro elemento da considerare è che spesso si fa fatica a individuare l’appropriatezza d’uso del biologico, anche perché al di là del farmaco di prima generazione, del quale sono disponibili dei biosimilari, sul mercato arrivano altri biologici con altri target terapeutici. Quindi il grosso tema è capire a quale biologico avviare il paziente e quali siano gli indicatori che permettono di individuare se quella strategia di farmaco biologico sia la più appropriata al caso specifico. Il problema è targetizzare la terapia, soprattutto per le malattie autoimmuni di tipo infiammatorio, per le quali non è sempre facile individuare il biologico corretto che cura in modo efficace e, al tempo stesso, consente di non sprecare risorse.
Sfide e scenari futuri
Nei prossimi anni, con la scadenza dei brevetti, arriveranno nuovi biosimilari. “È una grande opportunità che dobbiamo imparare a gestire – ha sottolineato Collatina – questo è un fenomeno che amplierà le opportunità di risparmio e che per questo dovrà prevedere una gestione oculata e appropriata”.
La questione dei biosimilari va oltre quindi la specificità del farmaco e del suo potenziale di cura, ma diventa strumento per rendere sostenibile il sistema sanitario, permettendo a quest’ultimo di liberare risorse e sostenere il costo non solo dei farmaci innovativi, ma anche di altre tecnologie. O attività di prevenzione, come gli screening che, sebbene siano costosi, possono evitare un aumento dei costi dovuti ai trattamenti e alle ospedalizzazioni.







