Basteranno i fondi del Piano Nazionale di Ripresa e Resilienza (Pnrr) a ridurre le liste d’attesa? È questa la domanda che emerge dal XVII Rapporto Sanità – Il futuro del SSN: vision tecnocratiche e aspettative della popolazione presentato dal Centro per la ricerca economica applicata in sanità (Crea Sanità).
Il Rapporto Sanità è una iniziativa lanciata nel 2003 dall’Università degli Studi di Roma “Tor Vergata” per diffondere attività di ricerca intraprese nel campo dell’economia, della politica e del management sanitario e, allo stesso tempo, per fornire elementi di valutazione sulle performance del sistema sanitario e sulle sue prospettive future, alimentando un dibattito fra gli addetti al settore, ivi compresi cittadini, professionisti e mondo industriale.
Oltre alle analisi condotte già negli altri anni sulle politiche sanitarie, il rapporto di quest’anno mette sotto la lente il percepito dei cittadini sul sistema sanitario italiano, da cui emerge un plebiscito: il problema è l’attesa. Ma andiamo con ordine.
Com’è fatto il XVII Rapporto Sanità
Il documento è strutturato in quattro parti: un’analisi economico statistica del contesto in cui muove la Sanità e delle performance (finanziamento, spesa ed equità) del sistema; delle analisi per tipologia di assistenza: prevenzione, ospedaliera, residenziale, specialistica, farmaceutica, ambulatoriale di base, domiciliare, provvidenze economiche in denaro per la non-autosufficienza; segue un focus sulla Sanità quale settore industriale; chiude una raccolta delle analisi effettuate dagli osservatori a cui partecipa Crea Sanità. Ciascun capitolo viene affiancato da una sintesi in lingua inglese e da una sezione di key indicators (KI). In appendice al volume è presente un riepilogo per ogni Regione.
La spesa: -40% rispetto agli altri paesi Ue
Il primo approfondimento presente nel Rapporto riguarda la spesa per il SSN: nonostante gli aumenti di finanziamento degli ultimi anni, intorno al 5%, nel 2020 il gap tra la spesa sanitaria pubblica italiana e quella dei 14 paesi dell’Europa occidentale raggiunge circa il 40%. Ma, sottolineano gli esperti, non sono le risorse il problema principale del sistema.
Tra il 2012 e il 2019 la spesa sanitaria è cresciuta del 3,3% medio annuo contro lo 0,8% medio annuo italiano. Nel 2020/2019, malgrado l’accelerazione, la crescita italiana è rimasta ancora inferiore di 1,5 punti percentuali rispetto alla media europea.

Anche il gap della spesa privata è andato aumentando: “In maniera netta – osservano i ricercatori del Crea Sanità -, per effetto della battuta di arresto del 2020 (evidentemente dovuta alla posticipazione o alla rinuncia alle cure)” a causa della pandemia da Covid-19.
In prospettiva, evidenzia il Rapporto del Crea Sanità, “il finanziamento integrativo di 2 miliardi di euro previsto per gli anni 2022-2024 si innesterà sul finanziamento 2021”, che è pari a circa 122 miliardi di euro. Per i ricercatori del Crea Sanità, “il finanziamento aggiuntivo per far fronte alla pandemia appare, quindi, definitivamente inglobato nel Fondo per la Sanità, modificando nettamente il trend storico”.
 Commentare i risultati è toccato innanzitutto a Barbara Polistena, responsabile Scientifica e Consigliera di Amministrazione Crea Sanità: “La pandemia ha generato uno choc nel sistema sociale, economico e in quello sanitario in particolare – ha detto -. A livello nazionale, è tornato in auge il tema del sottofinanziamento del SSN, ritenuto la causa di un’inadeguata capacità di risposta delle strutture al Covid, dopo che per vari anni aveva prevalso la tesi di chi sosteneva che ci fossero ingenti sprechi, ma noi da anni sosteniamo che non si tratti di questo e tutto sommato la storia ci sta dando ragione: il sistema si è rivelato anche in tempo di pandemia sobrio e resiliente. Rimane il nodo della crescita: anche nei prossimi anni cresceremo come spesa di uno o due terzi rispetto alla media europea”.
Commentare i risultati è toccato innanzitutto a Barbara Polistena, responsabile Scientifica e Consigliera di Amministrazione Crea Sanità: “La pandemia ha generato uno choc nel sistema sociale, economico e in quello sanitario in particolare – ha detto -. A livello nazionale, è tornato in auge il tema del sottofinanziamento del SSN, ritenuto la causa di un’inadeguata capacità di risposta delle strutture al Covid, dopo che per vari anni aveva prevalso la tesi di chi sosteneva che ci fossero ingenti sprechi, ma noi da anni sosteniamo che non si tratti di questo e tutto sommato la storia ci sta dando ragione: il sistema si è rivelato anche in tempo di pandemia sobrio e resiliente. Rimane il nodo della crescita: anche nei prossimi anni cresceremo come spesa di uno o due terzi rispetto alla media europea”.
Dall’analisi dell’impatto della pandemia sulle aziende e strutture emerge come l’Italia sia il paese con il più basso tasso di ospedalizzazione in Europa. In generale, precisano i ricercatori, ci sono; forse, però, sono mal distribuiti. “Inoltre a un posto letto deve corrispondere personale non solo quantitativamente ma anche qualitativamente adeguato”, ha affermato Polistena. Quello che serve è la flessibilità: i posti letto ci sono, ma vanno riallocati”.
Per quanto riguarda il personale, ha detto Polistena, il numero è insufficiente ha garantire un’assistenza sanitaria al pari di quella di altri Paesi come Francia, Germania e Regno Unito. Sarebbero necessarie da 23mila a 43mila unità infermieristiche aggiuntive. “Non si evidenziano invece carenze di personale medico, salvo che per alcune aree di specializzazione come quella di anestesisti e rianimatori”.
Uno sguardo sui bisogni dei cittadini
 Una parte del documento è dedicata all’analisi dei risultati di un’indagine condotta su 800 cittadini (non pazienti), che è stata illustrata dal presidente del Comitato Scientifico Crea Sanità Federico Spandonaro. I ricercatori sono andati prima di tutto a verificare gli elementi di soddisfazione del SSN per i cittadini: innanzitutto della possibilità di assistenza dei medici di medicina generale, ma anche della qualità dei medici, della quasi gratuità della maggior parte dei farmaci e delle tecnologie avanzate, percepito, quest’ultimo, dai cittadini più istruiti, nei centri urbani e nel Nord-Est. Qualche ombra sulla qualità emerge nel Sud d’Italia.
Una parte del documento è dedicata all’analisi dei risultati di un’indagine condotta su 800 cittadini (non pazienti), che è stata illustrata dal presidente del Comitato Scientifico Crea Sanità Federico Spandonaro. I ricercatori sono andati prima di tutto a verificare gli elementi di soddisfazione del SSN per i cittadini: innanzitutto della possibilità di assistenza dei medici di medicina generale, ma anche della qualità dei medici, della quasi gratuità della maggior parte dei farmaci e delle tecnologie avanzate, percepito, quest’ultimo, dai cittadini più istruiti, nei centri urbani e nel Nord-Est. Qualche ombra sulla qualità emerge nel Sud d’Italia.
Spandonaro ha sottolineato come siano presenti due segmenti nella domanda: quella che si affida al medico di medicina generale, che, generalizzando, comprende il Sud e i cittadini meno istruiti, e quella che confida negli specialisti, cioè il Nord e i più istruiti.
Sul fronte della scontentezza, il Rapporto raccoglie un plebiscito sul fronte delle liste d’attesa, seguite dalla difficoltà nel prendere gli appuntamenti, dall’essere “rimbalzati” fra gli uffici. Il valore del tempo perso è percepito più al Nord e dai più abbienti, mentre la richiesta di un migliore comfort ospedaliero è citata più spesso al Sud.
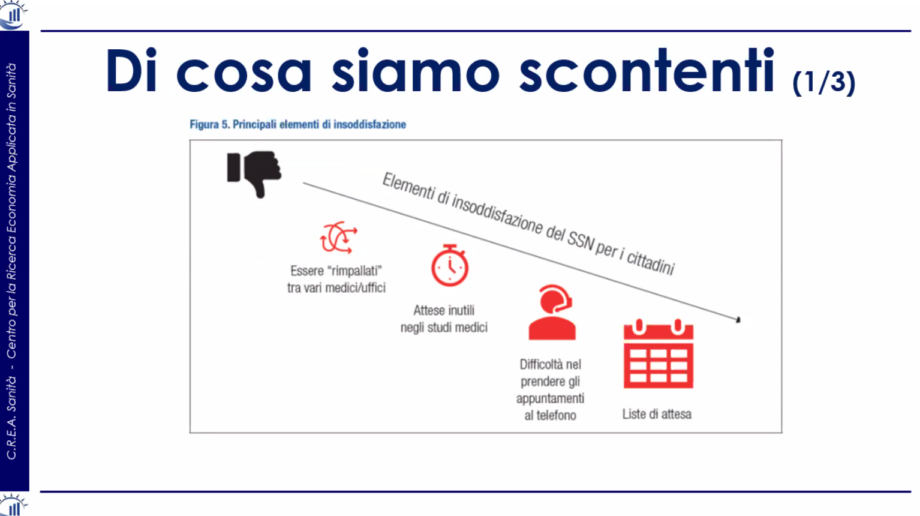
Infine, i redattori del Rapporto hanno interpellato i cittadini sul tema di cosa sarebbero disposti a pagare: ovviamente lo farebbero per ridurre i tempi di attesa.
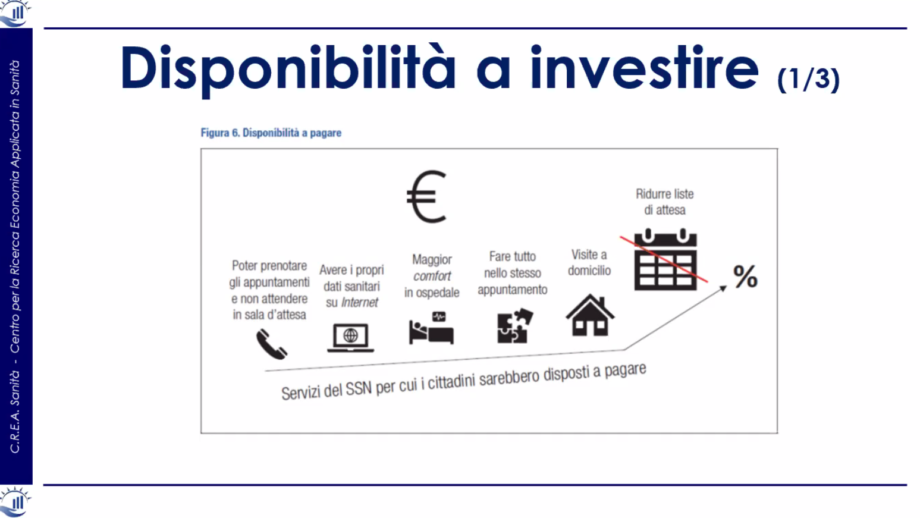
Spandonaro ha trattato anche il tema del Pnrr, partendo da alcune raccomandazioni: “Attenzione alle disuguaglianze, all’efficienza e alla flessibilità e alla crescita economica”. Il Piano, ha affermato, avrà successo se garantirà un miglioramento dei livelli di tutela della salute, la sostenibilità futura del SSN e di quelli regionali e appunto la riduzione delle disuguaglianze. Il rischio principale che incombe sul Pnrr, la battaglia contro il tempo.
Il dibattito tra gli esperti
Numerosi i contributi alla discussione sulla base di quanto emerso dal Rapporto. A inaugurare gli interventi è stato Stefano Lorusso, Direttore Generale dell’Unità di missione per l’attuazione degli interventi del del Pnrr: “La grande sfida è generare un grande progetto di riforma. Quello che stiamo predisponendo con le regioni è un progetto che propone un modello organizzativo di riferimento, perché l’esigenza di fondo è dare un framework importante di riferimento a questi investimenti”.
Il modello organizzativo, ha spiegato, si caratterizza con due forti anime: in primis la definizione di standard di riferimento territoriali e il secondo, una maggiore integrazione tra l’organizzazione che si sta immaginando con la medicina generale.
Così Antonio Gaudioso, Capo della segreteria tecnica del Ministro della Salute Roberto Speranza: “Non ci è cascato un meteorite addosso, cosicché ci troviamo in un mondo completamente diverso: i problemi di prima si sono aggiunti a quelli legati al Covid e tutti i nodi sono venuti al pettine. Parliamo di 20-25 anni non solo di mancanza di risorse, ma anche di riforme non fatte, a partire dai problemi di aggiornamento del sistema dei Lea. Si tratta, per risolvere il problema delle liste d’attesa, di fotografare cosa c’è a disposizione e di mettere a disposizione le risorse senza cadere nell’errore di pensare che ci sono tante cose da fare e poi ci sarà il momento per discutere, intanto ora spendiamo i soldi. Questa sarebbe la peggiore sciocchezza: non bisogna rassegnarsi ad agire non sugli obiettivi da raggiungere ma solo su quelli di spesa a essi collegati.
È fondamentale combinare la Missione 5 – Sociale con la Missione 6 per una migliore assistenza agli anziani non autosufficienti
È evidente che in questo senso serve cambiare radicalmente paradigma: non si tratta di essere capaci soltanto di fare bene il nostro, ma anche di usare al meglio le sinergie con altre azioni. Ad esempio è fondamentale combinare la Missione 5 – Sociale con la Missione 6 per una migliore assistenza agli anziani non autosufficienti”.
“Un primo aspetto su cui soffermarci è il valore del SSN stesso: soprattutto nell’ultimo periodo, in cui abbiamo avuto la possibilità di confrontarci costantemente con gli altri Paesi, abbiamo potuto constatare come il suo impianto e i suoi principi siano ancora attuali”, ha affermato Silvio Brusaferro, presidente dell’Istituto superiore di sanità. Al centro del suo intervento, l’importanza dei dati e la loro qualità, che consente di effettuare analisi, considerazioni e modellizzazioni: ecco l’importanza di condividerli in maniera standardizzata e tempestiva.
E la sfida dell’innovazione? L’industria è pronta, risponde Massimiliano Boggetti, presidente di Confindustria Dispositivi Medici. “Ma dobbiamo farci delle domande: cosa compro, come compro e cosa serve”. La prima risposta è con l’Health Technology Assessment (Hta). “Su cosa compro, è fondamentale evitare di cadere nel rischio di sprecare facendo una mappa dell’innovazione e sostituendo uno a uno; bisogna partire non da cosa serve oggi ma da cosa servirà domani, a partire dai bisogni di salute della popolazione. Infine, la risposta alla domanda come compro sottende il concetto di procurement, che è uno dei temi aperti su cui mancano risposte. Noi siamo pronti da molto tempo ma mancano ancora le regole del gioco: il rischio di fare innovazione in base a regole vecchie è di ritrovarsi a brevissimo ad avere gli stessi problemi di prima”.
La centralità delle farmacie durante la pandemia è stata l’oggetto dell’intervento di Andrea Mandelli, vice presidente della Camera dei deputati e presidente della Federazione Ordini Farmacisti Italiani. “L’emergenza ha dimostrato la capacità delle farmacie di dare una risposta veramente importante quando il Paese ha avuto la necessità di una presenza sul territorio: siamo sempre rimasti aperti. anche quando la luce verde pulsante delle farmacie era l’unica a rischiarare le giornate angosciose nelle nostre città”.
Mandelli ha ricordato l’impegno delle farmacie sulla distribuzione delle mascherine e delle bombole d’ossigeno e sulle vaccinazioni, col passaggio a farmacie dei servizi.
Il farmacista continuerà ad avere il suo ruolo fondamentale come distributore di farmaci se torneremo a distribuire i farmaci innovativi
“Credo che il farmacista continuerà ad avere il suo ruolo fondamentale come distributore di farmaci se troveremo un modo per far sì che ragioni economiche non costringano a privilegiare la via della distribuzione diretta o in ospedale dei farmaci innovativi – ha detto -. Inoltre la farmacia è la carta vincente della prossimità laddove forse il medico di medicina generale non riesce a dare le risposte immediate che il cittadino cerca. Abbiamo bisogno di una riorganizzazione territoriale partendo dalla prossimità in un cambio di prospettiva in cui il medico, l’infermiere e il farmacista costituiscono una squadra che riesce a prendere in carico il paziente e a dare risposte in termini di diagnosi, terapia e assistenza necessarie, anche perché le Case della Salute non saranno capaci di dare una risposta reale alla necessità di prossimità. Troppe sono le persone che vi graviteranno: 50 mila. Investirei sulle infrastrutture che funzionano e su un professionista, il farmacista, preparato, flessibile e duttile, con la capacità e la capillarità di presenza che serve per allargare i servizi ai cittadini”.
Accanto al definanziamento, concorda con Gaudioso Domenico Mantoan, direttore generale l’Agenzia Nazionale per i Servizi Sanitari Regionali (Agenas), in questi dieci anni sono mancate le iniziative. “Il Pnrr ha portato una ventata di positività e impone la necessità di un’attività riformatrice e di un modello organizzativo, perché se da un lato abbiamo visto che gli ospedali hanno fatto la loro grande figura reggendo l’impatto della pandemia e mostrandosi in grado di essere flessibili, d’altro canto non c’è stata la stessa flessibilità per quanto riguarda l’organizzazione del territorio – ha affermato -. Trovo fuori luogo andare a creare un’alternativa o una competizione fra farmacie e Case della Salute. Le farmacie hanno avuto un grande ruolo, ma la gestione della cronicità è un compito del medico di medicina generale, della nuova figura dell’infermiere di famiglia e del nuovo modello organizzativo del sistema territoriale”.
Tonino Aceti, presidente Salutequità, si è soffermato sul tema delle liste d’attesa. “C’erano anche prima della pandemia e si sono acuite con l’emergenza, ma va tenuto presente che quello che è stato messo da parte perché procrastinabile due anni fa ora potrebbe essere diventato urgente. La strategia stop-and-go usata finora è del tutto superata e pericolosa e deve essere assolutamente modificata: deve essere messo in piedi un modello organizzativo che sia in grado di gestire altri picchi, che ovviamente speriamo non si verifichino”.
A sottolineare le possibili criticità del nuovo sistema territoriale dal punto di vista dei medici di base è stato Paolo Misericordia, responsabile del Centro studi della Federazione Italiana dei Medici di Medicina Generale (Fimmg): “Si parla di far rientrare i dottori nelle Case della Comunità semplicemente per colmare un dato orario della propria attività, ma se vanno a fare lì non si sa bene cosa deprivano di una parte importante dell’assenza i loro assistiti, mentre finora la loro assistenza si è caratterizzata per prossimità, capillarità e presenza sul territorio”.
Infine, Misericordia ha sottolineato come al termine dell’emergenza, alla luce delle liste d’attesa che si sono ulteriormente allungate a causa del Covid, i pronto soccorso e i medici di medicina generale saranno probabilmente travolti da un’ondata di richieste, essendo sempre disponibili senza appuntamento.
Il territorio è al centro del progetto del Pnrr. Sull’argomento non poteva mancare il commento della Confederazione Associazioni Regionali di Distretto (Card). “Con il Pnrr, è la prima volta che si investe nel territorio – ha detto il presidente Gennaro Volpe -. Questo significa non stravolgere tutto, ma far sì che ci sia sempre di più una governance territoriale distrettuale: è il distretto che può prendere in carico il paziente cronico e combattere le disuguaglianze presenti a livello nazionale.
Il ruolo del direttore di distretto sarà fondamentale: bisogna investire nella formazione
A questo proposito sarà centrale la figura del direttore distretto e pertanto bisogna investire soprattutto nella formazione dei nuovi direttori”.
Andrea Urbani, Direttore Generale della Programmazione Sanitaria del Ministero della Salute, ha posto l’attenzione sulle competenze: “Le condizioni abilitanti per la dirigenza sono a dir poco bizantine e non verrebbero applicate in nessuna impresa degna di rappresentare la terza economia di un Paese. La cornice regolatoria non rende amichevole l’accesso a determinate professioni ed esistono lacci e lacciuoli che non consentono a persone capaci di trovarsi nei posti che servono a mettere a terra le soluzioni. Ci sono regolamenti che rendono complicato fare certe opere, come ad esempio il Codice degli appalti che cozza con i tempi previsti dal Pnrr; la normativa che lo accompagna ha provato a dare una piccola risposta, ma il problema è che il Paese, che ne ha viste tante, ha pensato di dare una soluzione a tanti problemi di vecchia data inibendo completamente la capacità amministrativa delle persone. Credo che invece ognuno dovrebbe poter fare il suo lavoro partendo dalla buona fede e con serenità, poi saranno eventualmente altri organi che andranno a colpire chi sbaglia”.
A concludere la presentazione è stato il Sottosegretario al Ministero della Salute Pierpaolo Sileri, che ha toccato numerosi temi. Tra questi, l’attività e l’accesso alla professione soprattutto per quanto riguarda i chirurghi, la cui attività e tradizionalmente legata all’andamento di fattori come l’influenza stagionale o la carenza di personale d’estate, e la cui formazione è stata complicata ulteriormente dalla drastica riduzione degli interventi in tempi di pandemia. Poi, la burocrazia: “Deve essere non dico azzerata ma ridotta al minimo indispensabile”. Gli outcome: “Servono un controllo della prestazione e dei risultati, l’eventuale correzione e il controllo della spesa. Serve una governance e probabilmente i medici e tutto il personale sul campo già negli anni precedenti la pandemia sono stati poco ascoltati e poco coinvolti nel percorso di governance, che invece dovrebbe vederli come attori principali”.
Infine, ha detto Sileri, ci aspetta un problema serio, una seconda pandemia: “Durerà come e più rispetto al Covid, ed è quella che riguarda le malattie non diagnosticate per gli screening mancati e le procedure ritardate sui pazienti che col tempo hanno generato patologie più severe”.




