Quando sospendere o non prescrivere un farmaco è meglio: l’importanza della deprescrizione. Se ne è parlato a Padova, al workshop promosso nell’ambito delle attività intersocietarie dell’Associazione Italiana di Epidemiologia e della Società Italiana di Farmacologia intitolato “Il de-prescribing: dalle evidenze scientifiche alle esperienze pratiche”, con numerosi ospiti tra cui la professoressa dell’Università di Sidney Danijela Gnijdic.
Nel suo intervento, il  professore Ordinario di Farmacologia del Dipartimento di Diagnostica e Sanità Pubblica dell’Università degli Studi di Verona Gianluca Trifirò ha sottolineato come le politerapie nel paziente anziano siano un fenomeno complesso e in aumento, che richiede attento monitoraggio, e come sia frequente l’uso di farmaci inappropriati o con rapporto beneficio-rischio dubbio nell’anziano in real world setting.
professore Ordinario di Farmacologia del Dipartimento di Diagnostica e Sanità Pubblica dell’Università degli Studi di Verona Gianluca Trifirò ha sottolineato come le politerapie nel paziente anziano siano un fenomeno complesso e in aumento, che richiede attento monitoraggio, e come sia frequente l’uso di farmaci inappropriati o con rapporto beneficio-rischio dubbio nell’anziano in real world setting.
“Diverse fonti di Real World Data sono utili per il monitoraggio delle politerapie su scala di popolazione a supporto delle politiche del farmaco e di audit clinici e programmi educazionali – ha sostenuto -. È quindi importante implementare il de-prescribing nella pratica clinica in maniera sistematica ed evidence-based tramite team multidisciplinari, formati da medici di medicina generale, specialisti, farmacologi, farmacisti ed epidemiologi”.
Le linee guida e l’impatto del de-prescribing sul sistema sanitario
 Sul tema della linea guida inter-societaria per la gestione della multimorbilità e polifarmacoterapia, del 2021, è intervenuta Maria Beatrice Zazzara, geriatra e ricercatrice alla Fondazione Policlinico Universitario Agostino Gemelli, che ha partecipato alla stesura, riflettendo anche sull’impatto del de-prescribing sul sistema sanitario.
Sul tema della linea guida inter-societaria per la gestione della multimorbilità e polifarmacoterapia, del 2021, è intervenuta Maria Beatrice Zazzara, geriatra e ricercatrice alla Fondazione Policlinico Universitario Agostino Gemelli, che ha partecipato alla stesura, riflettendo anche sull’impatto del de-prescribing sul sistema sanitario.
“La linea guida offre un aiuto per cercare di favorire il de-prescribing in setting clinici in cui può essere più difficile, impostando raccomandazioni per ottimizzare la cura del paziente con multimorbidità (presenza contemporanea di due o più patologie croniche) e polifarmacoterapia (l’uso contemporaneo di cinque o più farmaci nello stesso individuo), individuando anche delle priorità di cura, tra cui la riduzione del numero di farmaci usati, con conseguente impatto sul Ssn e la redistribuzione delle risorse e i costi – ha affermato -. Il rischio di interazioni ed effetti avversi è infatti elevato e notevole l’impatto sul Ssn in termini di ospedalizzazioni e mortalità”.
Anche se non è un fenomeno esclusivamente legato all’età, la polifarmacoterapia è particolarmente frequente nell’anziano: dalla recente pubblicazione Osmed sull’uso dei farmaci negli anziani emerge che la mediana di uso di farmaci negli ultranovantenni è otto: una piena polifarmacoterapia. Ecco perché è così importante avere una linea guida per la deprescrizione.
Il 4 giugno 2021 è stata pubblicata la Linea guida inter-societaria per la gestione della multimorbilità e polifarmacoterapia
Al documento, che ha preso le mosse dalla precedente revisione sistematica del Nice, risalente al 2016, Multimorbidity: clinical assessment and management, hanno collaborato Società italiana di Medicina Generale e delle Cure primarie (Simg), Società italiana di Medicina Interna (Simi), Società Italiana di Geriatria Ospedale e Territorio (Sigot), Società Italiana di Farmacologia (Sif) e Federazione delle Associazioni dei Dirigenti Ospedalieri Internisti (Fadoi).
“Alla base, la necessità di formulazione di linee guida e di politiche sanitarie in grado di migliorare la gestione di pazienti con elevata complessità clinica, sociale e e assistenziale”, ha detto Zazzara. “Il risultato sono 13 raccomandazioni finali. Più della metà consigliano la riduzione dei farmaci e il ricorso alla deprescrizione”.
I punti centrali della linea guida:
- Incrementare la formazione professionale dell’operatore sanitario riguardo la deprescrizione
- Migliorare la collaborazione tra gli operatori sanitari e sociali e tra ospedale e territorio per favorire la continuità delle cure
- Favorire l’educazione e la consapevolezza del paziente e del caregiver alla deprescrizione, il self management e l’autodeterminazione del paziente e la goal oriented care
- Sviluppare tecnologie e sistemi per la condivisione delle informazioni socio sanitarie
- Costruire piani strategici nazionali di ricerca su multimorbilità, polifarmacoterapia e deprescrizione
Esperienze di de-prescribing in Italia
La seconda sessione dell’incontro è stata dedicata alle esperienze di de-prescribing in Italia, in un confronto tra figure coinvolte e stakeholder, a partire dal medico specialista ospedaliero, rappresentato dal geriatra Stefano Volpato dell’Università di Padova.  “L’ospedalizzazione è un fattore di rischio per la polifarmacoterapia, quindi noi medici ospedalieri dobbiamo assumerci una parte di responsabilità – ha dichiarato -. Il primo concetto tipicamente geriatrico su cui ragionare è l’uso sistematico e pedissequo delle linee guida malattia specifiche, che nell’anziano è pericoloso e poco utile. Il risultato che otteniamo è una lista interminabile di farmaci che vengono prescritti al paziente perché curano la malattia ma non guardano al contesto: ben venga allora la linea guida sulla deprescrizione per cercare di scardinare un impianto che tiene conto della singola patologia piuttosto che del paziente nel suo complesso”.
“L’ospedalizzazione è un fattore di rischio per la polifarmacoterapia, quindi noi medici ospedalieri dobbiamo assumerci una parte di responsabilità – ha dichiarato -. Il primo concetto tipicamente geriatrico su cui ragionare è l’uso sistematico e pedissequo delle linee guida malattia specifiche, che nell’anziano è pericoloso e poco utile. Il risultato che otteniamo è una lista interminabile di farmaci che vengono prescritti al paziente perché curano la malattia ma non guardano al contesto: ben venga allora la linea guida sulla deprescrizione per cercare di scardinare un impianto che tiene conto della singola patologia piuttosto che del paziente nel suo complesso”.
Il secondo problema evidenziato da Volpato è l’aderenza ai farmaci: “Se non si procede alla fase di prioritarizzazione, che deve essere responsabilità del medico e va fatta da noi, la fa in modo casuale il paziente anziano”.
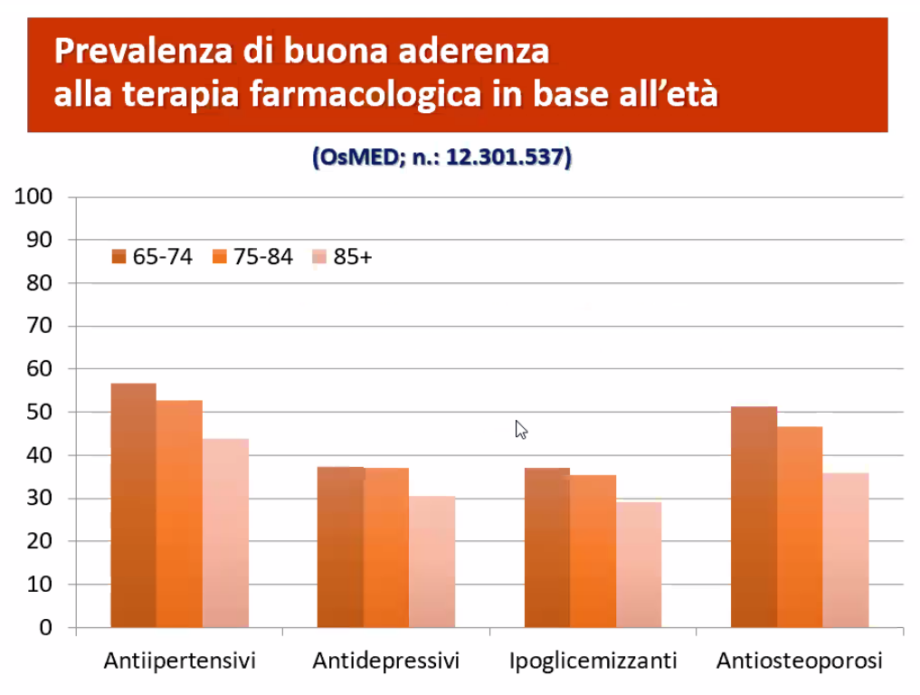
“Bisogna quindi chiedersi se la prescrizione sarà seguita dal paziente, entrando così nel concetto della continuità delle cure che in ambito geriatrico è fondamentale”, ha spiegato lo specialista. Quanto alle ragioni che favoriscono la mancanza di aderenza alla terapia, la solitudine, intesa come assenza di un caregiver, bassi livelli di istruzione e numero dei farmaci da assumere.
“Non è solo un tema di riduzione, bensì di dare i farmaci giusti: non c’è solo l’overuse ma anche l’underuse – ha precisato Volpato -. Lo dico contro una forma di ageismo: vedo pazienti già con frattura che non fanno prevenzione per l’osteoporosi. Se anche prende altri farmaci, in questi casi devo dargli qualcosa: va benissimo la deprescrizione ma non va confusa con il togliere perché bisogna scendere sotto la soglia critica dei cinque farmaci”.
Com’è possibile migliorare l’aderenza? “Agendo sulla polifarmacoterapia (de-prescribing), riducendo la complessità del regime farmacologico e terapeutico e facendo capire ai pazienti cosa stanno prendendo; quando non in grado, spiegandolo al loro caregiver”.
Le conclusioni:
- L’ospedalizzazione è un fattore di rischio per politerapia
- L’applicazione sistematica delle linee guida malattia specifiche è difficilmente applicabile e rischiosa nel paziente geriatrico
- La polifarmacoterapia si associa alla riduzione del livello di aderenza alla terapia
- Ricognizione e riconciliazione terapeutica durante il ricovero in ospedale come strumento per migliorare l’appropriatezza prescrittiva e ridurre la polifarmacoterapia
- Coinvolgimento ed educazione del paziente per migliorare l’aderenza alla terapia prescritta nel tempo
Il punto di vista del farmacologo clinico è stato espresso da Luca Gallelli, professore dell’Università di Catanzaro, una delle ancora poche realtà del Paese in cui è attivo un  ambulatorio di deprescrizione. “Da anni sentiamo parlare di questi argomenti, ma in concreto è cambiato poco”. Cosa serve? “Una figura che faccia da punto di riferimento, da snodo: il farmacologo clinico o il geriatra, ma probabilmente nella gestione multidisciplinare non bisogna dimenticare la figura del medico di medicina generale, che di fatto, secondo i tanti pazienti che afferiscono all’ambulatorio, non svolge quel ruolo di coordinamento oggettivo che dovrebbe essere dato dalla figura clinica”.
ambulatorio di deprescrizione. “Da anni sentiamo parlare di questi argomenti, ma in concreto è cambiato poco”. Cosa serve? “Una figura che faccia da punto di riferimento, da snodo: il farmacologo clinico o il geriatra, ma probabilmente nella gestione multidisciplinare non bisogna dimenticare la figura del medico di medicina generale, che di fatto, secondo i tanti pazienti che afferiscono all’ambulatorio, non svolge quel ruolo di coordinamento oggettivo che dovrebbe essere dato dalla figura clinica”.
Un’altra testimonianza è arrivata dalla responsabile della Farmacia ospedaliera dell’AUSL  Ferrara Elisa Sangiorgi. Una situazione particolare, ha rimarcato, visto che l’indice di vecchiaia della zona è il quinto più alto in Italia e che in generale quello dell’Emilia-Romagna è il terzo in Europa. Inoltre, ha affermato, la situazione sociale è complessa, con bassa densità abitativa e problematiche socioeconomiche e caratterizzata da iperprescrizione di numerose molecole inappropriate. “Come da fotografia scattata con l’Atlante delle disuguaglianze sociali nell’uso dei farmaci per la cura delle principali malattie croniche. Quasi che il farmaco potesse lenire altre situazioni”.
Ferrara Elisa Sangiorgi. Una situazione particolare, ha rimarcato, visto che l’indice di vecchiaia della zona è il quinto più alto in Italia e che in generale quello dell’Emilia-Romagna è il terzo in Europa. Inoltre, ha affermato, la situazione sociale è complessa, con bassa densità abitativa e problematiche socioeconomiche e caratterizzata da iperprescrizione di numerose molecole inappropriate. “Come da fotografia scattata con l’Atlante delle disuguaglianze sociali nell’uso dei farmaci per la cura delle principali malattie croniche. Quasi che il farmaco potesse lenire altre situazioni”.
La farmacista ha quindi illustrato le azioni di miglioramento avviate, a partire dall’azione informativa (reportistica) e incontri con Nuclei di cure primarie e medici di medicina generale e con i medici ospedalieri. Sono stati anche coinvolti nell’attenzione al deprescribing i reparti dei tre ospedali del territorio, in particolare per omega3, statine in prima linea nel grande anziano e inibitori di pompa protonica (Ppi) solo se indicati.
La voce del medico di medicina generale è stata affidata a Gerardo Medea della Simg, che ha posto l’accento sul carico di lavoro:  “Oltre gli ottant’anni la frequenza media di accessi ai nostri ambulatori è fra 23 e 25 all’anno. Nel nostro caso non c’è un’équipe: si tratta di prendere decisioni istantanee da soli. Ci danno una mano di solito geriatra, internista, diabetologo e cardiologo ma spesso e volentieri gli specialisti aggiungono farmaci e a noi tocca cercare di togliere”.
“Oltre gli ottant’anni la frequenza media di accessi ai nostri ambulatori è fra 23 e 25 all’anno. Nel nostro caso non c’è un’équipe: si tratta di prendere decisioni istantanee da soli. Ci danno una mano di solito geriatra, internista, diabetologo e cardiologo ma spesso e volentieri gli specialisti aggiungono farmaci e a noi tocca cercare di togliere”.
Altro punto toccato da Medea, la comunicazione: “Abbiamo sbagliato un po’ tutti. Ad esempio, si pensa comunemente che il gastroprotettore faccia bene e si possa prendere sempre, ma sappiamo che non è così”.
Il medico di medicina generale prende spesso decisioni senza possibilità di consulti
Nella sua esperienza, i farmaci cui prestare attenzione, oltre a quelli delle linee guida, sono oppioidi per il dolore (cronico), lassativi, erbe, ipnotici, alcuni Fans e sulfaniluree. E gli ambulatori di deprescrizione? “Se il medico di medicina generale avesse il tempo, l’organizzazione e la cultura, potrebbe essere fatta tranquillamente anche nel rapporto diretto col paziente, senza la necessità di uno spazio dedicato, pur con tutta la multidisciplinarietà che questa azione richiede”.
Il parere del cittadino è stato illustrato da Sabrina Nardi, consigliera e cofondatrice di Salutequità:  “Ai temi trattati vorrei aggiungere l’importanza della qualità di vita e, se parliamo di anziani, dell’autonomia e dell’autostima”. Nardi ha riportato anche le conseguenze della pandemia: “Vuoi per la preoccupazione del contagio, soprattutto nella prima fase, o per la riduzione delle opportunità di prenotazione delle prestazioni, si è verificata una diminuzione importante nell’aderenza terapeutica per patologie di cui ci dobbiamo preoccupare, come quelle cardiovascolari e il diabete, con sicure ricadute nel medio-lungo termine. Questo non vuol dire che i pazienti siano stati abbandonati, ma che si è perso un contatto più diretto e costante che si sta recuperando ma ancora non è arrivato a livelli ottimali”.
“Ai temi trattati vorrei aggiungere l’importanza della qualità di vita e, se parliamo di anziani, dell’autonomia e dell’autostima”. Nardi ha riportato anche le conseguenze della pandemia: “Vuoi per la preoccupazione del contagio, soprattutto nella prima fase, o per la riduzione delle opportunità di prenotazione delle prestazioni, si è verificata una diminuzione importante nell’aderenza terapeutica per patologie di cui ci dobbiamo preoccupare, come quelle cardiovascolari e il diabete, con sicure ricadute nel medio-lungo termine. Questo non vuol dire che i pazienti siano stati abbandonati, ma che si è perso un contatto più diretto e costante che si sta recuperando ma ancora non è arrivato a livelli ottimali”.
Soluzioni? “No ai messaggi discordanti e il miglioramento dei sistemi informativi integrati che è atteso grazie ai fondi del Piano Nazionale di Ripresa e Resilienza. L’aderenza alle cure è un fattore qualificante per il paziente, per la famiglia e per il sistema, perché vuol dire che si sta investendo correttamente le risorse sia economiche che umane e in termini di miglioramento degli esiti di salute – ha detto -. Anche il Piano nazionale della cronicità lo vede come asset strategico, ma, come spesso accade nel nostro Paese, gli atti non sono sufficienti per far sì che si realizzino i cambiamenti auspicati. Il Piano resta troppo sulla carta e per il mero recepimento formale in certe regioni ci sono voluti oltre due anni: una strategia che va ripresa in mano”.
Per approfondire
Uso dei farmaci negli anziani: un terzo degli over 65 ne assume dieci o più



